В гинекологической практике часто встречается такое заболевание, как эктопия шейки матки. На фоне нее повышается риск развития рака. Эктопия является очень распространенной патологией. Многие больные женщины даже не подозревают о ее наличии. В 80% случаев на фоне этой патологии развиваются осложнения, в том числе и онкологического характера.
Развитие эктопии шейки матки
Женская репродуктивная система устроена очень сложно. Матка — это главный орган, который необходим для вынашивания ребенка. Она состоит из нескольких отделов: тела, дна и шейки. В основе развития данного заболевания лежит нарушение расположения эпителия. В шейке выделяют влагалищную часть и канал. В норме они выстланы плоским и цилиндрическим эпителием соответственно.
Эктопия — это патологическое состояние, при котором клетки расположены атипично. Цилиндрический эпителий обнаруживается в области влагалищной части шейки. Там его быть не должно. Не нужно путать данную патологию с опухолями. В последнем случае нарушается дифференцировка клеток. Эктопия иначе называется псевдоэрозией и эндоцервикозом. Данную патологию можно выявить при гинекологическом осмотре половых путей с помощью зеркал.
Эктопия бывает врожденной и приобретенной. Распространенность этой патологии среди женщин достигает 40%. Болеют преимущественно молодые девушки. В большинстве случаев эктопия шейки матки протекает бессимптомно. Это доброкачественное заболевание, которое не перерождается в рак. Нередко эктопия протекает в рецидивирующей форме. Выделяют следующие виды эктопии:
- врожденную и приобретенную;
- осложненную и неосложненную;
- железистую и папиллярную.
Различают также псевдоэрозию с метаплазией. При железистой форме наблюдаются признаки воспаления. При гистологическом исследовании обнаруживается большое количество желез с ходами. Папиллярный тип отличается присутствием стромального компонента и сосочковых образований, поверх которых располагаются клетки цилиндрического эпителия.
Основные этиологические факторы
Цервикальная эктопия шейки матки обусловлена следующими причинами:
- врожденными аномалиями развития;
- ранним началом половой активности;
- наличием большого количества партнеров;
- воспалительными болезнями органов малого таза;
- гормональными нарушениями;
- эндокринными заболеваниями;
- бесплодием;
- снижением иммунитета;
- наследственностью;
- применением гормональных препаратов.
Наибольшее распространение получила воспалительная теория. Многие ученые связывают развитие эктопии с вагинитом и эндоцервицитом. Данные заболевания развиваются на фоне внедрения микробов (бактерий, вирусов, грибков). Эктопия цилиндрического эпителия может быть спровоцирована ИППП (инфекциями, передаваемыми половым путем). Возбудителями могут быть микоплазмы, хламидии, вирусы, уреаплазмы.
Развитие эктопии на фоне ИППП связано с воздействием на поверхностный слой слизистой патологических выделений. Образуется эрозия, которая затем покрывается эпителием шейки матки. Вызвать эктопию может повреждение слизистой. Это происходит при медицинских манипуляциях, во время хирургических вмешательств и использовании спермицидов. К факторам риска относится родовая травма. У молодых девушек эктопия шейки матки часто обусловлена повышенным уровнем эстрогена.
Нередко данное состояние развивается у беременных. Это связано с физиологическими изменениями в организме. Половые гормоны принимают активное участие в росте эпителия половых путей. При дисфункции яичников этот процесс нарушается, что может стать причиной формирования псевдоэрозии. Приобретенная форма эктопии может быть спровоцирована курением, активной сексуальной жизнью, нарушением менструального цикла, множественными родами, сахарным диабетом.
Клинические проявления псевдоэрозии
Необходимо знать не только, что такое эктопия, но и ее признаки. В подавляющем большинстве случаев симптомы отсутствуют. Они появляются, если эндоцервикоз обусловлен воспалительными заболеваниями. У больных женщин возможны следующие симптомы:
- патологические выделения;
- дискомфорт во время коитуса;
- выделение крови после половых контактов;
- обильные менструации;
- невозможность зачать ребенка.
Если эктопия развилась на фоне хронических воспалительных заболеваний (цервицита, эндометрита), то возможно развитие бесплодия. Частым симптомом является диспаурения. Это состояние, при котором больная женщина ощущает дискомфорт в области гениталий при половых контактах. Это становится причиной сексуальной неудовлетворенности, снижения либидо и депрессии.
Данное состояние затрудняет личную жизнь. Эктопия эпителия шейки матки может проявляться белями (выделениями из половых путей). Их характер определяется основным заболеванием. Они могут быть скудными и обильными, водянистыми и густыми, слизистыми и серозными, прозрачными и с желтоватый оттенком. Нередко выделения являются гнойными.
Частым симптомом являются контактные кровотечения. Называются они так потому, что обусловлены повреждением слизистой шейки матки. У многих женщин эктопия сочетается с предраковыми заболеваниями (лейкоплакией, дисплазией, аденоматозными полипами). Жалобы в этом случае будут обусловлены не псевдоэрозией, а сопутствующей патологией.
План обследования пациентов
При эктопии шейки матки лечение проводится после комплексного гинекологического обследования. Чаще всего данная патология выявляется случайно. Для постановки точного диагноза требуются следующие исследования:
- осмотр влагалища и шейки матки при помощи зеркал;
- кольпоскопия;
- УЗИ органов малого таза;
- микроскопия кусочка слизистой;
- биопсия;
- общие клинические анализы;
- исследование мазков на возбудителей ИППП;
- проведение пробы Шиллера;
- посев выделений на питательную среду;
- полимеразная цепная реакция.
Вместо биопсии может проводиться диагностическое выскабливание. Выявить псевдоэрозию врач может в процессе осмотра шейки матки. Он дополняется кольпоскопией. При этом исследовании состояние слизистой оценивается с помощью специального прибора. Называется он кольпоскопом. Большую ценность представляют данные, полученные в результате сбора анамнеза.
При опросе пациентки врач определяет основные жалобы. Устанавливается, когда возникли первые симптомы. Обязательно собирается анамнез жизни. Это необходимо для определения возможных факторов риска. Гинеколог оценивает акушерско-гинекологический анамнез (количество беременностей, родов, выкидышей, проведенные операции и перенесенные в прошлом воспалительные заболевания половых органов).
Проводится объективный осмотр. В ходе него определяется телосложение женщины, выраженность вторичных половых признаков и состояние молочных желез. Для исключения предраковых заболеваний обязательно проводится цитологическое исследование. Определяется уровень половых гормонов в крови. К методам диагностики относится и физикальное исследование.
Лечебная тактика при псевдоэрозии
Не всем известны причины развития эктопии шейки матки, что это такое и как лечить больных. При отсутствии осложнений и жалоб требуется лишь наблюдение. Специфическое лечение не проводится. Таким женщинам необходимо минимум 2 раза в год посещать гинеколога и проходить обследование. В обязательном порядке проводится анализ мазка по Папаниколау.
Он позволяет выявить онкологическую патологию. В случае развития осложнений требуется лечение. Оно бывает радикальным и консервативным. Возможны следующие варианты лечения больных с осложненной эктопией:
- операция;
- применение противовоспалительных лекарств;
- антибиотикотерапия;
- нормализация гормонального фона.
В первом случае применяются вагинальные таблетки или суппозитории. Важным аспектом лечения является рациональный подбор метода контрацепции. После курса антибиотикотерапии проводится хирургическое вмешательство. Чаще всего применяются методы электрокоагуляции, криодеструкции и лазерной коагуляции. Это малоинвазивные способы лечения больных. По показаниям используется химический препарат Солковагин.
Он эффективен при доброкачественных новообразованиях шейки. Выпускается он в форме раствора. Если лечение не проводится, то имеется риск развития осложнений. К ним относятся нарушение менструального цикла, деформация шейки матки, развитие дисплазии, истинной эрозии и рака. Все это ухудшает прогноз для здоровья.
Меры профилактики эктопии
Ввиду того, что данная патология не является инфекционной, специфическая профилактика не разработана. Чтобы снизить риск развития эктопии, нужно:
- регулярно проходить профилактические осмотры у гинеколога;
- повышать иммунитет;
- отказаться от гормональных препаратов;
- своевременно лечить воспалительные заболевания;
- иметь одного полового партнера;
- отказаться от спринцеваний и применения гормональных противозачаточных средств;
- вести здоровый образ жизни;
- полноценно питаться;
- планировать беременность;
- пользоваться барьерными средствами контрацепции.
Посещать врача нужно не реже 2 раз в год. При проведении гинекологических процедур необходимо соблюдать осторожность, чтобы не травмировать слизистую шейки матки влагалища. Таким образом, эктопия протекает незаметно. Данное состояние требует постоянно врачебного наблюдения.
Информативное видео
Данная проблема не так редка, как может показаться, просто не на слуху. С ней сталкиваются многие молодые девушки, беременные и женщины, которые принимают противозачаточные препараты. Цервикальная эктопия, более известна как эрозия, обычно обозначается термином эктопия шейки матки.
Такое заболевания выявляется почти у половины женщин, причем более 10% приобретают его по наследству. Самые частые проявления болезни приходятся на возраст до 30 лет. Бытует мнение, что эктопия шейки матки может прогрессировать в рак матки, но это ложное заблуждение, эрозия может только этому поспособствовать, но преобразоваться в такое тяжелое заболевание не может.
Обозначает нестандартность в плотности покрытия кубического/цилиндрического эпителия, застилающего шейку изнутри, к слову, этот канал проходит между маткой и влагалищем. В идеале, он должен быть покрыт плоским веществом. В легкой форме она даже не проявляет себя, а при осложнении могут появиться боли и кровянистые выделения после половых контактов, зуд генитальной области. При этом она легко обнаруживается при осмотре у гинеколога. Однако, для подтверждения заболевания требуется более сложные процедуры, чем осмотр, такие как:
- расширенная кольпоскопия;
- цитологическое исследование соскоба;
- проведение биопсии (крайне редко, при особой необходимости).
Для обозначения данной болезни медицина использует и другие названия, правильно назвать ее будет псевдоэрозией, ложной эрозией, а еще ее называют эндоцервикоз или железистомышечная гиперплазия.
Ее классифицируют по нескольким критериям:
- По приобретению болезни (она либо присутствует от рождения, заложенная на генетическом уровне, или приобретенная);
- По клиническому свойству -простая форма, лечению которой даже не стоит уделять внимания, ее считают нормой для организма; и осложненная форма, ее связывают с кольпитом и цервицитом, вызов которых провоцируется инфекцией;
- Выделяют и такое явление, как рецидивирующая эктопия шейки матки, это возобновление болезни с новой силой, после временного затишья, подаренного лечением, соответственно, есть и нерецидивирующая.
Выделяют и такой доброкачественный процесс, который называют плоскоклеточной метаплазией шейки матки. Эта разновидность характерна естественным физиологическим процессом, стойко замещающим высокий цилиндрический эпителий на многослойный плоский. Главной причиной плоскоклеточной метаплазии становятся патологические факторы, изменения в окружающей среде, воспаления, инфекции и нарушения эндокринной системы. При окончании их воздействия, нормальный баланс оптимизируется самостоятельно. Лечение назначается индивидуально и требует контроля врача.
Протекание и характер этого процесса зависят от различных факторов: гормональной стимуляции, инфекций, влагалищной среды.
Причины заболевания
Исследователи предполагают, что именно воспаление – основная причина этого состояния.Причинами развития эктопии шейки матки могут служить как внешний, так и внутренний фактор.
К внешним относятся:
- инфекция, вирус (они заносятся от полового партнера, обычно точкой отсчета появления болезни может быть ранний старт в половой жизни);
- дисбактериоз;
- травматический (травмирование шейки матки при родах или абортах, применение некоторых химических и барьерных методов предохранения);
К внутренним же причисляют:
- нарушение в гормональном фоне (ранее созревание, при нем менструальные циклы начинаются ранее 11 лет; бесплодность, нарушение в менструальном цикле);
- ослабление иммунитета и общее ухудшение здоровья, сюда же входит и наличие хронического заболевания или профессиональной вредности;
- генетическая обусловленность.
Симптомы цервикальной эктопии
Существует две вариации цервицита: бессимптомная, и с характерными симптомами. Чаще она проходит незаметно, но в ряде случаев возникают болезненные ощущения в нижней области живота. Вместе с тем, происходит воспаление, сопровождаемое выделениями из половых органов, как правило, эти выделения имеют специфический неприятный запах. Возможно присутствие в них гноя.
Кроме того, симптомами являются зуд и кровотечение гениталий, особенно во время сексуального контакта. Женщина испытывает дискомфорт. При обострении цервицита может проявляться тошнота и головокружение.
Диагностирование цервикальной эктопии
 При врачебном осмотре, специалист заметит характерную зернистость внешнего вида и яркий красный оттенок. Форма и размер эктопии может различаться. Как правило, она располагается на губах шейки матки, при прикосновении эти места могут и кровоточить. Цвет объясняется тем, что целиндрический эпителий просвечивает сосуды, его там всего один слой.
При врачебном осмотре, специалист заметит характерную зернистость внешнего вида и яркий красный оттенок. Форма и размер эктопии может различаться. Как правило, она располагается на губах шейки матки, при прикосновении эти места могут и кровоточить. Цвет объясняется тем, что целиндрический эпителий просвечивает сосуды, его там всего один слой.
Данный диагноз ставится только на основании подтверждения фактов болезни врачом, к этим фактам относят:
- анализ жалоб и раннее перенесенных заболеваний;
- выводы, основанные на жизненных условиях (здесь учитывают зловредные привычки, если таковые имеются, ранние болезни, вредоносность работы);
- анализ менструальной функции;
- анализирование акушерско-гинекологической карты;
- непосредственный осмотр врачом;
- данные осмотра под увеличительными приборами;
- данные цитологических анализов;
- биопсия шейки матки;
- результаты, полученные при анализе крови.
По результатам данных обследований врач принимает решение об обязательности лечения эктопии шейки матки. Так как медицинское вмешательство не всегда разрешено, не проводится оно во время беременности.
Чем опасна эктопия?
Несмотря на то, что наличие эктопии может вызвать сомнения по поводу здоровья, особой опасности это заболевание не представляет. Опасным может быть только ее осложнение с вытекающим воспалением, что собственно и считается цервицитом. Главный ее признак - неприятнопахнущие выделения, при таком проявлении, нужно проконсультироваться у специалиста.
Лечение заболевания
 При цервиците лечение становится необходимым. Цель воздействия на эктопию шейки матки представляет собой устранение эпителия, которого там быть не должно и произвести попытки восстановить баланс плоского эпителия. После этого процесса, он снаружи откроет шейку матки.
При цервиците лечение становится необходимым. Цель воздействия на эктопию шейки матки представляет собой устранение эпителия, которого там быть не должно и произвести попытки восстановить баланс плоского эпителия. После этого процесса, он снаружи откроет шейку матки.
При ликвидации плоского эпителия, применяют особые кислоты, а точнее их смесь - солковагин. Он способен растворять цилиндрический эпителий, и при этом не наносить вреда плоскому.
Иногда для этого процесса используются не только кислоты, но и разные радио-волновые инструменты, лазеры, жидкий азот. В наше время врачи предпочитают использовать лазер, как наименее травмирующий и наиболее результативный инструмент борьбы с эктопией. Данные методики чаще безболезненны.
При осложнении применяются следующие методы лечения:
- хирургическое вмешательство;
- лечение воспаления;
- коррекция гормонального цикла;
- общеукрепляющее лечение.
Оптимизация лечения под конкретную проблему проводится специалистом с учетом индивидуальной формы и сложности патологии. Из-за нее могут появиться осложнения в виде: изменения и деформирование шейки матки, нарушений менструального цикла, появление обновленной злокачественной эрозии с последующим преобразованием в злокачественную опухоль - рак шейки матки.
Каждый год эту болезнь выявляют более чем у 500 000 пациенток. Раньше, возникновение рака шейки матки в среднем приходилось на зрелый возраст после сорока лет, но в наше время он проявляется иногда и в более раннем возрасте.
Цервицит у будущих мам
Случается, что во время беременности женщины сталкивается с цервицитом, так как их организм очень уязвим, у них происходит сильное снижение иммунитета и повышается восприимчивость к такой заразе. В редких случаях, врачом в лечение назначаются антибиотики, но их прием должен быть строго контролируемым и продуманным. Иначе, терапия при данном заболевании может дать плачевный результат: преждевременные роды или выкидыш.
Предупреждение цервицита
Каких-либо специальных приемов, направленных на избежание эктопии нет, но конечно, есть общие рекомендации от врачей:
- соблюдение элементарных принципов гигиены.
- придерживаться правильного питания и образа жизни.
- исключать случайные половые отношения;
- планировать рождение детей (исключать аборты);
- В свое время проходить курс лечения при инфекционных и воспалительных недомоганиях;
- Систематически посещать смотровой кабинет (рекомендуется не реже, чем 2 осмотра в год).
При правильной профилактике и ответственному отношению к медицинским осмотрам, можно избежать такой болезни, ее проявлений и осложнений. Рекомендуется прислушиваться к рекомендациям своего лечащего врача/гинеколога и принимать участие необходимых профилактических исследований, их периодичность отличается от возраста и медицинской истории пациента.
Эктопией шейки матки называют доброкачественный патологический процесс, при котором происходит смещение цилиндрического эпителия, выстилающего канал шейки матки, на влагалищную поверхность около внешнего отверстия канала.
Патология возникает почти у половины женщин и девушек, достигших репродуктивного возраста. Она способствует длительному поддержанию воспалительного процесса в шейке матки и при отсутствии какого-либо лечения может повлечь за собой формирование дисплазии – предракового заболевания.
Эктопию также называют цервикальной, псевдоэрозией и эрозией шейки матки. Понятие «эрозия» уже давно было принято заменить термином «эктопия», однако первый все еще продолжает часто использоваться многими врачами.
Визуально эктопия имеет округлую или неправильную форму диаметром от 2 до 20 мм с гладкой поверхностью ярко-красного цвета. Она располагается вокруг внешнего отверстия канала шейки и характеризуется контактными кровотечениями (при осмотре гинеколога или после интимной близости).
Эктопия шейки матки врожденного характера , как правило, выявляется еще в подростковый период и очень часто подвергается инволюции (т.е. обратному развитию). Лечение при этом проводить не нужно. Если же эктопия сохранилась до начала первой менструации, она может грозить инфицированием и возникновением воспалительного процесса.
В таком случае она может стать входными воротами для вируса герпеса, хламидий, а также для ВПЧ (вируса папилломы человека), вызывающего серьезные заболевания, в том числе и рак. Сама по себе эктопия не служит причиной развития онкологии, однако увеличивает вероятность ее появления.
Причинами возникновения эктопии шейки матки являются:
- инфекции и воспаления в половых путях, дисбактериоз влагалища;
- раннее вступление в половую жизнь;
- частое раздражение шейки матки механическими или химическими агентами (неудачное проведение гистероскопии матки, аборты);
- неправильно подобранная гормональная контрацепция;
- снижение гормонального фона;
- снижение защитных сил иммунитета.
Симптомы и диагностика
В большинстве случаев при эктопии цилиндрического эпителия шейки матки у женщины не наблюдается никаких симптомов. Редко могут появляться жалобы на выделения белей из влагалища, болезненные ощущения внизу живота и нарушения менструального цикла. На последних стадиях развития эктопии могут возникнуть боли при половом акте и последующие кровянистые выделения.
Постановке диагноза предшествует гинекологический осмотр при помощи зеркал. Одним из основных способов диагностики является цитологический метод. При нем врач производит соскоб с пораженных и соседних участков шейки, а затем исследует полученный материал под микроскопом.
Не менее популярным методом диагностики является кольпоскопия – исследование, позволяющее увидеть строение эпителия шейки матки и шеечного отверстия с помощью многократного увеличения.
Основные виды анализов, назначаемые перед лечением эрозии или эктопии шейки матки:
- бак посев микрофлоры влагалища;
- ПЦР на инфекции;
- мазок на флору;
- анализ крови на ВИЧ, сифилис, гепатит типа B, C;
- биопсия (при наличии показаний).
Если эктопия обнаружена во время беременности
При беременности неизлеченная эктопия шейки матки, вызванная сопутствующим воспалительным процессом, может представлять угрозу для здоровья малыша. Вследствие распространения инфекции на плодные оболочки может произойти нарушение развития плода с последующим формированием каких-либо врожденных пороков или аномалий. Также это может грозить прерыванием беременности. Именно поэтому лечение следует начинать до зачатия.

В некоторых случаях псевдоэрозия может развиться у женщины на фоне беременности, даже если до зачатия ее не наблюдалось. Причиной этому могут служить гормональные изменения, происходящие в организме будущей матери. Внешне такая эктопия будет иметь синюшный оттенок, а ее железы расширятся и станут более разветвленными. Эпителиальная ткань при этом станет рыхлой и сильно поврежденной.
Лечение эктопии во время беременности проводить нельзя, так как любые воздействия на шейку матки могут спровоцировать выкидыш. После родов эрозия, которая возникла при беременности, исчезнет самостоятельно.
Основные методы лечения
Лечение цервикальной эктопии шейки матки, прежде всего, включает консервативный подход и основывается на применении противовоспалительных лекарственных средств и физиотерапевтических методов. Помимо этого назначается ряд методов, направленных на разрушение эктопического эпителия: криотерапия, химическая коагуляция, радиоволновый метод, лазерная вапоризация и прочее.
Криотерапия представляет собой воздействие на пораженный участок жидким азотом, подающимся через специальный зонд – это обеспечивает ограниченную подачу азота только на конкретный отрезок шейки матки. Эффективность метода заключается в том, что при этом не происходит повреждения здоровых тканей и формирования рубца. Криотерапия – это бескровный и наиболее щадящий метод лечения эктопии.
Химическая коагуляция назначается в том случае, если эрозия по размерам не превышает 1 см в диаметре. В основе метода лежит обработка поверхности эктопии специальным препаратом. В среднем показано проведение 5 процедур, но полного заживления такой способ лечения не гарантирует.
Радиоволновая хирургия представляет собой бесконтактный метод, ликвидирующий эктопию при помощи радиоволн. Это быстрый и безболезненный способ, после которого так же не происходит образования рубца.
Лазеротерапия – один из самых безопасных и эффективных способов лечения. При нем пораженный участок подвергается деструкции под воздействием лазерного луча. Рубцы на шейке матки после него не образуются, однако для исключения последствий такого лечения эктопии шейки матки, его не следует проводить нерожавшим женщинам.
Профилактика
Основные меры профилактики, предотвращающие дальнейшее развитие эрозии шейки, включают в себя:
- защищенный секс и предупреждение появления половых инфекций;
- прием оральных контрацепривов, снижающих риск появления воспалительных болезней из-за сгущения слизи в канале шейки матки;
- отказ от внутриматочной спирали.
Для предотвращения эктопии осложненной ВПЧ в настоящее время проводится специальная прививка. Вакцинация проводится девочкам 9-12 лет, еще не живущим половой жизнью.
Мы надеемся, что знания, предложенные в этой статье, помогли вам понять, что такое эктопия шейки матки, какие у нее бывают симптомы, и как с ней необходимо бороться.
Рекомендуем к просмотру: Эктопия (эрозия) шейки матки
Мне нравится!
Цервикальный канал выстилает цилиндрический эпителий. При его атипическом расположении имеет место серьезная патология по-женски. В современной гинекологии этот диагноз – цервикальная эктопия, который еще называют псевдоэрозией, ложной эрозией. Слизистая не повреждена, но болезнь все равно нуждается во врачебном участии.
Что такое эктопия шейки матки
При характерном недуге имеет место нестандартное расположение цилиндрического эпителия. Границы между влагалищной составляющей и эпителием нечеткие, размытые. Поскольку структура тканей не изменена, псевдоэрозия шейки матки не нуждается в интенсивной медикаментозной терапии. Однако должна всегда оставаться под строгим врачебном наблюдением. Пациентки с таким заболеванием пожизненно состоят в группе риска, поэтому во избежание формирования раковых клеток должны регулярно выполнять УЗИ органов малого таза.
Врожденная эктопия шейки матки
Если в организме беременной женщины наблюдается гормональный всплеск, не исключено, что у рожденных девочек в период полового созревания развивается эктопия. Болезнь прогрессирует в 50% всех клинических картин, у остальных пациенток репродуктивного возраста эпителий цервикального канала к переходному возрасту приходит в норму. Если этого не произошло, врожденная эктопия шейки матки остается под врачебным контролем, не лечится медикаментозно.
Хроническая эктопия шейки матки
О прогрессирующем недуге по-женски пациентка длительное время может не догадываться. На плановом гинекологическом осмотре врач обнаруживает, что имеет место хроническая эктопия шейки матки. Врожденное заболевание диагностируют в пубертатном периоде, оставляют под бдительным врачебным наблюдением. Диагноз сам по себе является хроническим, поскольку на протяжении всей жизни пациентку может даже не побеспокоить. А вот в репродуктивном периоде не исключены осложнения, среди которых даже диагностированное бесплодие.
Эктопия шейки матки при беременности
При вынашивании плода это опасный диагноз, поскольку развивающийся воспалительный процесс создает благоприятные условия для проникновения инфекции непосредственно в маточную полость. Таким способом происходит заражение еще не рожденного малыша, не исключено прерывание беременности, смерть плода. Некоторым женщинам врачи рекомендуют сделать аборт. Другие осложнения, если развивается эктопия шейки матки при беременности, представлены ниже:
- задержка внутриутробного развития;
- преждевременные роды;
- заражение плода при родовой деятельности;
- развитие дисплазии;
- предраковое состояние;
- риск разрыва цервикального канала;
- относительная гиперэстрогения;
- врожденные пороки.
Основные причины указанного заболевания по-женски чаще носят приобретенный характер, являются следствием инфицирования и воспалительных процессов половой системы женщины. Характерные патогенные факторы, которых стоит особенно опасаться, представлены ниже:
- вскрытие кист;
- иммунологические факторы;
- родовые травмы;
- спермицидные средства в качестве контрацепции;
- развитие эктопии при гиперплазии стромы яичников;
- рецидив при нарушениях менструального цикла;
- осложнения при фиброме, при эндометриозе;
- призматический эпителий шейки матки (функциональная особенность).
Эктопия шейки матки у нерожавших
Если женщина еще не является мамой, и в ее жизни развивается первая беременность, риск осложнений со здоровьем при прогрессирующего недуга только увеличивается. Среди потенциальных проблем со здоровьем – вероятность разрывов в процессе родоразрешения. Эктопия шейки матки у нерожавших остается под врачебным контролем на всем сроке вынашивания плода, и по необходимости врачи выполняют экстренное, плановое кесарево сечение. Среди потенциальных причин появления такой проблемы со здоровьем врачи выделяют следующие клинические картины:
- рецидивирующий вагинит, кольпит;
- заражение половой сферы возбудителями ИППП;
- повышенная активность папилломавирусной инфекции;
- эндоцервициты, вызванные повышенной активностью кишечной палочки, микоплазмоза, гарднереллеза, хламидиоза, уреаплазмоза;
- дисфункция яичников;
- травмы при использовании методов барьерной контрацепции (травматические факторы);
- дисгормональные факторы;
- воспалительные факторы.
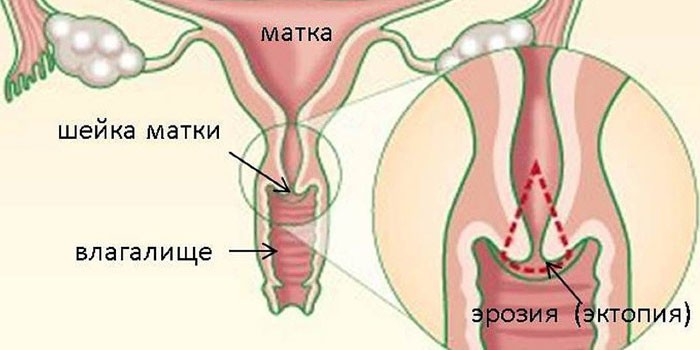
Признаки эктопии шейки матки
Неосложненная форма заболевания не имеет специфических симптомов, может быть обнаружена случайно – при плановом гинекологическом осмотре. Лечить болезнь не требуется, однако пациентка попадает в группу риска, нуждается в систематическом выполнении УЗИ. Чаще гинекологи диагностируют осложненную форму, которую дополняют воспалительные процессы и предраковые состояния репродуктивной системы. Лечение начинается с постановки диагноза по коду МКБ 10, а для этого не помешает внимательно изучить признаки эктопии шейки матки. Симптомы следующие:
- контактные кровотечения;
- выделение белей;
- расстройства менструального цикла;
- диспареуния;
- зуд наружных половых органов.
Лечение эктопии шейки матки
Интенсивная терапия проводится только после детальной диагностики, основой которой является выполнение кольпоскопии и взятие пробы Шиллера. Это важно, чтобы полностью исключить развитие онкологического заболевания в железистых тканях. При осложненной форме успешное лечение эктопии шейки матки включает следующие терапевтические мероприятия:
- хирургическое вмешательство: криогенное воздействие, химическая коагуляция, диатермокоагуляция, лазерная коагуляция, радиохирургия;
- противовоспалительная терапия;
- прием гормональных препаратов;
- общеукрепляющее лечение.
Чем опасна эктопия шейки матки
Если осложненную форму характерного недуга своевременно не лечить консервативными методами, эта неприятная болезнь по-женски приобретает злокачественную природу. В эпителии цервикального канала зарождаются раковые клетки с последующим формированием злокачественных опухолей. Онкология – не единственное осложнение, вот еще чем опасна эктопия шейки матки еще. Потенциальная угроза для женского здоровья подробно представлена ниже:
- метаплазия;
- формирование истинной эрозии;
- эктропион;
- прогрессирующая дисплазия;
- плоскоклеточный рак.
Видео: эктопия цилиндрического эпителия шейки матки
Сохранение и укрепление репродуктивного здоровья является основной задачей современной гинекологии, поэтому регулярные обследования девушки начинают проходить уже с подросткового возраста. Таким способом удаётся выявить большинство заболеваний ещё в периоде полового созревания. Особое внимание сейчас уделяется диагностике разнообразной маточной патологии, встречающейся практически у 50% женщин репродуктивного возраста.
Но не следует пугаться этой цифры, так как львиную долю из них занимают доброкачественные заболевания шейки матки. Наиболее известной патологией из указанной группы является цервикальная эктопия. Узнав от врача такой диагноз, женщина сразу пугается – что это такое? Первая мысль стандартна – это какая-то злокачественная опухоль, которая неизбежно потребует проведения немедленной операции.
Поэтому и нужно развеять мифы – цервикальная эктопия шейки матки не имеет отношения к новообразованиям. Хотя в настоящее время она считается одним из факторов риска, повышающим вероятность развития онкологии. Сложность заключается также в том, что эктопическая трансформация практически всегда протекает бессимптомно. Поэтому её случайное выявление служит показанием для дополнительного обследования, после чего решается вопрос о необходимости её лечения.
Понятие
Прежде чем переходить к вопросам диагностики и тактики ведения таких пациенток, следует полностью охарактеризовать эктопию шейки матки – что это за заболевание? В его основе лежат вполне простые механизмы – перемещение эпителия, выстилающего цервикальный канал шейки, за её наружный зев (на влагалищную поверхность). А так как эти ткани различаются по своему строению, то внешне изменения напоминают эрозию.
Но на самом деле никакого участка повреждения там нет. Просто цилиндрический эпителий имеет красный цвет, который резко выделяется на фоне слизистой оболочки влагалища. Также для заболевания присущи несколько особенностей, выделяющие его на фоне другой патологии шейки матки:
- Эктопия всегда выявляется в молодом возрасте, и отличается стойким и стабильным течением. Со временем не отмечается существенного изменения её формы или размеров, в отличие от истинной эрозии.
- Заболевание занимает лишь репродуктивный период в жизни женщины, самостоятельно исчезая после 40 лет. Поэтому при обнаружении подобных изменений в старшем возрасте уже подозревается онкологический характер изменений.
- Болезнь крайне редко сопровождается какими-либо субъективными проявлениями. Только иногда девушки сообщают о зуде или дискомфорте во влагалище, кровянистых выделениях – обычно связанных с половым актом. Если же имеются выраженные симптомы, то следует скорее подумать на истинную эрозию.
Указанные признаки характерны для одной из форм эктопии – врождённой, которая имеет наиболее доброкачественное течение. Сейчас также выделяется и приобретённый вариант болезни, связанный с исходом различных воспалительных заболеваний шейки матки.
Врождённая
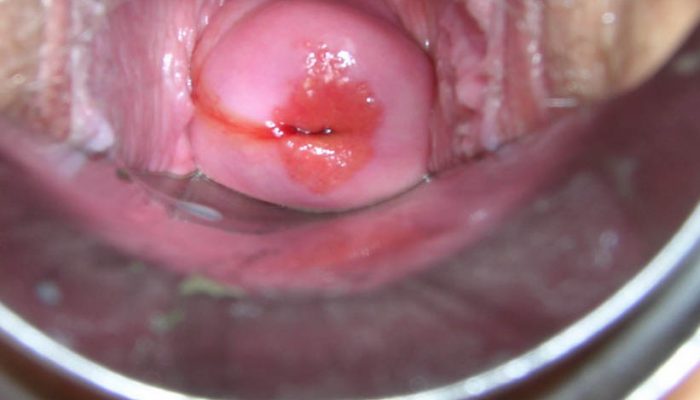
Обнаружение такой формы указывает на относительно благоприятный прогноз – если отсутствуют другие факторы риска, то вероятность осложнений минимальна. Развитие изменений в настоящее время связывается с преходящим нарушением процессов созревания половых органов:
- В норме у девочек до подросткового возраста существует физиологическая эктопия, которая обусловлена общей незрелостью репродуктивной системы.
- Вокруг наружного зева шейки матки у них имеется ярко-красный венчик, имеющий бархатистую поверхность. Он резко выделяется на фоне относительно бледной, гладкой и блестящей поверхности слизистой оболочки влагалища.
- В норме, в период полового созревания у девочек происходит увеличение количества мышечных волокон в шейке матки.
- За счёт этого она округляется, становясь более выраженной. А эктопический участок должен сместиться внутрь цервикального канала, образуя границу со слизистой оболочкой чуть глубже наружного зева.
- Если по каким-то причинам этого не происходит, то зона цилиндрического эпителия сохраняется на весь репродуктивный период в жизни женщины.
- Только ближе к 40 годам эктопия постепенно начинает замещаться многослойным плоским эпителием влагалища, что связано с гормональными изменениями в организме.
Если подтверждается врождённый характер заболевания, то специфического лечения не требуется – женщина лишь должна регулярно наблюдаться у гинеколога.
Приобретённая
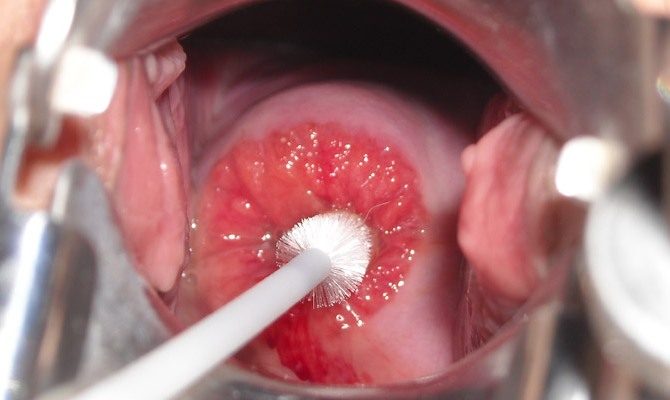
Трансформация в области наружного зева иногда имеет вторичный характер, когда на месте повреждённой слизистой оболочки вырастает цилиндрический эпителий. Такой процесс считается патологическим, и характеризуется следующими особенностями:
- Приобретённая эктопия практически всегда является исходом истинной эрозии шейки матки, вызванной вирусным, бактериальным или грибковым поражением. Вследствие каких-то причин происходит не полноценное заживление, а замещение соседним типом ткани.
- Особое внимание сейчас уделяется инфицированию женщины вирусом папилломы человека онкогенных типов. Их существование обеспечивает поддержание хронического воспаления в области эрозии, препятствуя нормальным процессам регенерации.
- Дополнительным фактором для развития болезни служат гормональные нарушения, приводящие к дисбалансу микрофлоры влагалища.
- Заболевание также встречается преимущественно у молодых пациентов, но появляется не в раннем возрасте. Максимальная частота наблюдается у пациенток от 20 до 30 лет.
- Гораздо чаще имеются субъективные проявления – зуд, дискомфорт во влагалище, кровянистые выделения, слизистые или сукровичные бели.
- Заболевание под влиянием патологически факторов может легко вновь трансформироваться в истинную эрозию.
Вне зависимости от исходной формы болезни, все женщины с эктопией цилиндрического эпителия шейки матки подлежат регулярному обследованию, включающем расширенную кольпоскопию.
Наблюдение

Любое заболевание в определённой мере сказывается на репродуктивной функции, поэтому даже доброкачественная эктопия требует постоянного контроля. Один раз в год женщины должны посещать гинеколога, проводящего для оценки течения болезни специальные исследования:
- Первоначально выполняется стандартное обследование – осмотр шейки матки в зеркалах. При этом врач оценивает её внешний вид, форму, а также размеры и характер эктопического участка. Это важно для определения динамики роста, или изменения параметров очага.
- Затем проводится обычная кольпоскопия – осмотр шейки с помощью системы увеличительных линз. Гинеколог непосредственно осматривает область эктопии – её цвет, чёткость границ, однородность, характер поверхности.
- Затем на кольпоскоп устанавливается цветной зелёный фильтр. Он позволяет чётко увидеть сосудистую сеть в слизистой оболочке шейки матки, что необходимо для дифференциальной диагностики с опухолями.
- В конце проводится расширенная кольпоскопия с проведением химических проб. Шейка последовательно обрабатывается с помощью раствора уксусной кислоты и йода, и после каждого раза осматривается. Это помогает в диагностике лейкоплакии, дисплазии (предракового заболевания).
Если в результате диагностики появляется сомнение в доброкачественности эктопии, то её рекомендуется немедленно лечить с помощью доступных в учреждении методик.
Лечение
Благодаря появлению современных малоинвазивных методов удалось максимально упростить процедуру удаления изменённых участков шейки матки. Раньше всё было гораздо сложнее – для лечения существовали лишь хирургические методы, представляющие собой полноценную операцию. Вмешательство приводило к временной потере репродуктивной функции, связанное с необходимостью создания периода реабилитации.
Сейчас процедура устранения эктопии, возникающей на фоне истинной эрозии, всё больше огранивается амбулаторным звеном – женской консультацией. И в оказании помощи имеется лишь три последовательных этапа:
- На первом дополнительно исследуется мазок из цервикального канала, чтобы определить имеющуюся или отсутствующую клеточную атипию. Этот признак указывает на формирование в области эрозии дисплазии или рака шейки матки.
- Затем проводится собственно вмешательство, объём которого зависит от предыдущего исследования. Сейчас наиболее распространена конизация – механическое, термическое или химическое разрушение очага с помощью специальных насадок.
- После наступает короткий период восстановления – во время него искусственная эрозия должна полноценно зажить. Для этого назначаются медикаменты, улучшающие процессы регенерации.
У каждого отдельного метода существуют преимущества и недостатки, но хирургические варианты конизации сейчас постепенно уходят на второй план, уступая физическим и химическим процедурам.
Хирургические методы
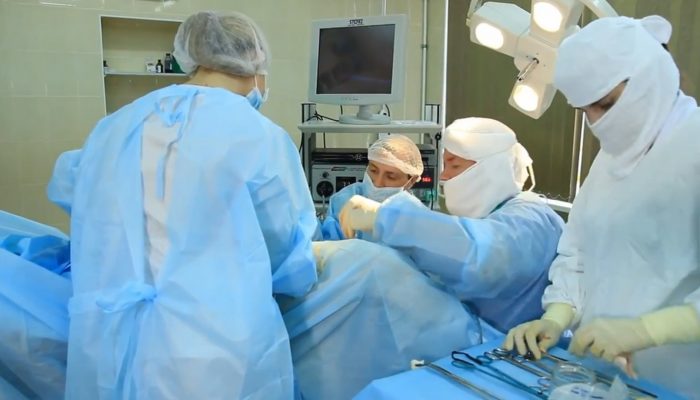
Обычно прямое иссечение поражённого участка проводится при обнаружении значительной дисплазии. Это позволяет под контролем зрения удалить определённый участок шейки матки. В настоящее время распространены три варианта вмешательства:
- Операция Шредера подразумевает клиновидное удаление эктопии. Обычно она выбирается у относительно взрослых женщин, не планирующих в дальнейшем беременность. Это связано с неизбежным сужением цервикального канала после заживления.
- Операция Эммета предполагает иссечение эрозии с помощью краевого разреза по типу полумесяца. Удаление получается более щадящим, практически не влияя на форму шейки матки.
- Операция Штурмдорфа показана только при больших участках эктопии, захватывающих практически всю окружность наружного зева. При этом выполняется удаление по типу конуса, после чего проводится дополнительная пластика шейки.
Реабилитация после хирургических вмешательств обязательно включает профилактику воспалительных осложнений, чтобы предотвратить инфицирование послеоперационной раны.
Физические методы

Современные технологии позволили разработать инновационное оборудование, упрощающее проведение малых гинекологических операций. В настоящее время для устранения эктопий применяются практически все физические факторы воздействия:
- Термокоагуляция – разрушение изменённого участка с помощью высокой температуры, стало родоначальником всей группы. Метод сразу получил преимущество перед операцией, благодаря сокращению срока заживления эрозии. Единственный минус – это сложность прямого контроля над глубиной воздействия на ткань.
- Другой вариант – это криодеструкция, осуществляемая при помощи зонда с жидким азотом. Он устанавливался точно над зоной эктопии, после чего подавалось охлаждающее вещество, позволяющее разрушить изменённый участок.
- Сейчас распространены комбинированные варианты – электрохирургия и криохирургия. Они обеспечивают одновременное контролируемое удаление эктопии, сочетаемое с термическим воздействием на окружающую ткань.
- Самый современный метод – это лазерная деструкция, которая сразу же показала преимущества над предшественниками. Она характеризуется минимальной частотой осложнений, коротким периодом восстановления, отсутствием возможного влияния на репродуктивную функцию.
Эта группа вмешательств сейчас занимает лидирующие позиции в устранении эктопии шейки матки – лечение с помощью них отличается практически 100% эффективностью.
Химические методы
Эта группа вмешательств основана на прямом разрушающем воздействии веществ или лекарственных препаратов, наносимых на область эрозии. Сейчас их редко используют в чистом виде, сочетая применение с другими методами лечения. Все химические методы разделяются на две группы – фармакологическая или химическая деструкция:
- Первый вариант, подразумевающий использование лекарственного средства, отличается низкой эффективностью, но высокой безопасностью. Поэтому его применение, в комбинации с физическим методом, может стать альтернативой для хирургического вмешательства (при имеющихся противопоказаниях).
- Химическая коагуляция сама по себе даёт хорошие результаты, поэтому может использоваться самостоятельно. Специальные вещества (Ваготил или Солковагин) наносятся непосредственно на область шейки матки, и удаляются через определённое время.
Химические методы больше всего подходят женщинам с неосложнёнными вариантами болезни, при которых очаг занимает небольшую площадь.
Восстановление

После проведения любого метода лечения на шейке матки остаётся раневая поверхность, для которой нужно создать оптимальные условия для заживления. Поэтому всем женщинам рекомендуется соблюдать определённые рекомендации, снижающие вероятность развития воспалительных осложнений:
- В течение первой недели обязательно осуществляется местное введение антисептиков во влагалище. Форма препаратов не принципиальна – это могут быть гели или кремы, свечи, растворы для спринцеваний.
- Затем женщине ещё около 4 недель нужно тщательно следить за гигиеной половых органов. Регулярно проводить подмывание с мылом, ежедневно менять нижнее бельё, избегать использования ежедневных прокладок.
- Для улучшения заживления раны назначаются местные формы лекарств, ускоряющих процессы регенерации эпителия. Назначаются препараты Актовегин или Солкосерил в форме крема, а также свечи с метилурацилом.
- Дополнительно применяются вагинальные эубиотики – средства, нормализующие микрофлору во влагалище.
После выполнения лечебного вмешательства женщина продолжает наблюдаться у гинеколога, который оценивает процесс восстановления. Когда дефект полностью зажил, проводятся контрольные обследования, показывающие эффективность проведённого лечения.






